El asma es un síndrome caracterizado por la obstrucción variable de las vías respiratorias. Esta obstrucción por lo regular es reversible, pero en algunas personas con asma crónica es irreversible.
Contenido:
1. Factores de riesgo
2. Factores desencadenantes
3. Fisiopatología
4. Remodelación de las vías respiratorias
5. Manifestaciones clínicas
6. Diagnóstico
7. Tratamiento
8. Asma aguda grave
1.- Factores de riesgo
Factores endógenos:
· Predisposición genética. – se considera al asma como un trastorno poligénico, y que cada gen ejerce un efecto pequeño. Los datos más constantes asocian al asma con genes del cromosoma 5q que incluyen linfocitos T (Th2) e interleucinas.
· Atopia. - es el principal factor de riesgo para padecer asma, los asmáticos por lo común padecen de otras enfermedades atópicas como rinitis alérgica (80%) o dermatitis atópica. La atopia es producto de la secreción de IgE especifica regida por mecanismos genéticos.
· Infecciones. - las infecciones virales actúan como desencadenantes del asma, pero también pueden actuar como factor de riesgo. Se ha relacionado la infección en la lactancia por el virus sincitial respiratorio y la aparición del asma, además de algunas infecciones intestinales por parásitos, pero su mecanismo patogénico aún no está bien dilucidado.
· Obesidad. - el asma es más común en personas con IMC>30, debido a factores mecánicos o presencia de adipocinas proinflamatorias.
Factores del entorno:
· Alergenos. - los alergenos pueden actuar como factores de riesgo del asma, las personas asmáticas son especialmente sensibles a alergenos como ácaros de polvo doméstico (Dermatophagoides pteronyssinus), pelos de gatos y perros, roedores, pólenes y cucarachas. Aunque el alejamiento estricto a éstos no disminuye el riesgo de padecer asma.
· Exposición laboral. - algunas personas tienen sensibilidad a ciertas sustancias en el trabajo (químicos) y debe sospecharse de asma de origen laboral cuando los síntomas mejoran los fines de semana o en las vacaciones.
· Contaminación atmosférica. - contaminantes del aire como el dióxido de azufre, ozono, partículas de diésel o el tabaquismo pasivo pueden predisponer y desencadenar síntomas asmáticos.
2.- Factores desencadenantes
Son aquellos que provocan los síntomas del asma:
· Alergenos. - los alergenos nombrados en el apartado anterior son los principales desencadenantes de los síntomas del asma.
· Infecciones. - especialmente las infecciones virales por rinovirus, virus sincitial respiratorio y coronavirus exacerban los síntomas del asma.
· Ejercicio. - un factor desencadenante importante especialmente en niños debido a la hiperventilación que provoca broncoconstricción.
· Fármacos. - algunos como los betabloqueantes suelen empeorar los síntomas del asma, además el ácido acetil salicílico puede desencadenar los síntomas en personas sensibles a éste.
· Factores hormonales. - el hipertiroidismo y el hipotiroidismo pueden agravar los síntomas del asma, aunque no se sabe aún el mecanismo.
· Estrés. - ciertos factores psíquicos inducen broncoconstricción a través de la vía colinérgica.
3.- Fisiopatología
En el asma existe una inflamación crónica de las vías respiratorias bajas en la que intervienen varias células y mediadores inflamatorios que ejercen efectos diversos y aún no se conoce a detalle el mecanismo de la persistencia de esta inflamación.
Inflamación. - existe una inflamación persistente desde la tráquea hasta los bronquiolos terminales, pero predomina en los bronquios, además se acompaña de hiperreactividad de las vías respiratorias una anomalía funcional en personas con asma. Al cuadro de inflamación crónica se superponen episodios agudos que exacerban los síntomas.
El mecanismo por el cual interactúan células y mediadores inflamatorios se puede resumir de la siguiente forma:
Las células dendríticas (principales presentadoras de antígenos en las vías respiratorias) son activadas por alergenos a través de receptores IgE de poca afinidad, una vez activadas estimulan a los linfocitos Th2 (recordemos que existen 2 tipos de linfocitos T CD4+ los Th1 y Th2). Normalmente predominan en las vías respiratorias los linfocitos Th1, pero en los asmáticos hay un predominio de los Th2.
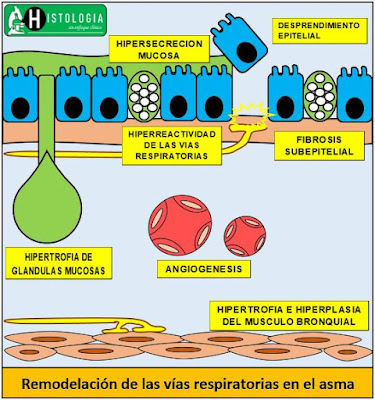
4.- Remodelación de las vías respiratorias
La inflamación crónica produce efectos en las células destinatarias que se traducen en cambios fisiopatológicos característicos. Se considera al asma como una enfermedad de inflamación y reparación continua.· Epitelio de las vías respiratorias. - existe un desprendimiento continuo del epitelio que contribuye al estado de hiperreactividad, además que expone a los nervios sensitivos éstos pueden causar efectos neurales reflejos en las vías respiratorias.
· Fibrosis. - existe una fibrosis de la lámina basal del epitelio secundaria al depósito de colágeno (tipo III y V) quizás a causa de la liberación del factor de crecimiento transformante beta por los eosinófilos.
· Músculo liso de las vías respiratorias. – existe una hipertrofia e hiperplasia del musculo liso bronquial secundario a la liberación del factor de crecimiento derivado de las plaquetas (PDGF) por células inflamatorias.
· Respuesta vascular. - existe un aumento del flujo sanguíneo bronquial, angiogénesis (formación de nuevos vasos) y fuga microvascular lo que causa edema.
· Hipersecreción mucosa. - existe hipertrofia de las glándulas mucosas y un mayor número de células caliciformes lo que provoca el aumento en la secreción de moco.
· Efectos neurológicos. - los mediadores inflamatorios activan los nervios sensitivos colinérgicos lo que provoca un reflejo colinérgico que produce broncoconstricción.
5.- Manifestaciones clínicas
Los síntomas característicos del asma son:
· Disnea.
· Sibilancias.
· Tos.
Éstos pueden empeorar en las noches y pueden estar acompañados de hiperventilación y empleo de musculatura accesoria, además antes de una crisis suelen presentarse síntomas prodrómicos como prurito mandibular, molestias interescapulares o miedo inexplicable (sensación de muerte).
6.- Diagnóstico
El diagnostico se realiza mediante la anamnesis, examen físico y se confirma con pruebas de la función pulmonar:|
EXAMEN FISICO |
|
|
Inspección |
Uso de
musculatura accesoria |
|
Palpación |
Normal
o disminución de las vibraciones vocales |
|
Percusión |
Normal
o hipersonoridad |
|
Auscultación |
Estertores
secos y sibilancias en inspiración y espiración diseminados en ambos campos
pulmonares. |
Espirometría. – la espirometría simple permite confirmar el diagnóstico de asma. Los hallazgos que se encuentran son:
· FEV1=Disminuido
· Cociente FEV1/CVF=Disminuido
· Flujo espiratorio máximo (PEF)=Disminuido
Estos valores se incrementan >12% y 200ml en FEV1 15 min después de inhalar un agonista β2 de acción corta (400µg de albuterol) o en algunos pacientes después de 2 a 4 semanas de prueba con corticosteroides orales (30-40mg de prednisona o prednisolona al día) lo que confirma el diagnostico. Rara vez se necesitan más pruebas para confirmar el diagnóstico.
Pletismografía (demuestra resistencia de las vías respiratorias)
Medición de IgE en suero.
7.- Tratamiento
El objetivo final del tratamiento es disminuir la inflamación y la hiperreactividad de las vías respiratorias:
Tratamiento con broncodilatadores:
Alivian de forma rápida los síntomas, pero no tienen efecto sobre la inflamación. Hay de 3 clases:
· Agonistas β2.- son los más eficaces, producen broncodilatación rápida del árbol bronquial (rescate). Se administran por inhalación para atenuar los efectos secundarios (temblor, palpitaciones) existen dos tipos: los de acción corta (SABA) como el albuterol y la terbutalina con una duración de 3-6 horas y los de acción prolongada (LABA) como salmeterol, formoterol (acción de 12 horas) y el indacaterol (acción de 24 horas) que por lo general se administran combinados con corticosteroides inhalatorios (ICS).
· Anticolinérgicos. – como el bromuro de ipratropio son antagonistas de los receptores muscarínicos, evitan la broncoconstricción colinérgica y la secreción de moco. Se administran por inhalación en conjunto con LABA y ICS.
· Teofilina. - se dejó de usar por sus efectos secundarios (arritmias cardiacas) y por la aparición de los agonistas β2 inhalados.
Tratamiento con controladores:
· Corticosteroides inhalados (ICS). - son los antiinflamatorios más eficaces contra el asma de cualquier gravedad, disminuyen la hiperreactividad de las vías respiratorias después de varios meses de uso. Se pueden utilizar en conjunto con LABA.
· Corticosteroides sistémicos. - se puede usar prednisona o metilprednisolona por vía intravenosa u oral (OCS) en ciclos de 5-10 días para combatir exacerbaciones agudas.
· Antileucotrienos. – bloquean los receptores de los cisteinil-leucotrienos, aunque son menos eficaces que los LABA se pueden administrar en conjunto con ICS.
Existen tratamientos con anti-IgE y anti-IL-5 y éstos se usan para disminuir el uso de corticosteroides orales.|
OBJETIVOS DEL TRATAMIENTO DEL ASMA |
|
Síntomas crónicos mínimos. |
|
Exacerbaciones poco frecuentes. |
|
Uso mínimo de agonistas β2. |
|
Ninguna restricción de actividades. |
|
PEF casi normal. |
|
No acudir al servicio de urgencias. |
8.- ASMA AGUDA GRAVE
Son exacerbaciones de los síntomas del asma que ponen en riesgo la vida del paciente. A los síntomas se le añaden opresión retroesternal, cianosis y taquicardia. Los gases en sangre denotan hipoxemia y si la PCO2 esta normal (por lo general esta baja por la hiperventilación) o en aumento es indicador de insuficiencia respiratoria inminente lo que obliga a emprender tratamiento inmediato. El tratamiento es administrar oxigeno por mascarilla hasta lograr una saturación >90%, SABA en altas dosis por inhalación o nebulización, si es inminente la insuficiencia respiratoria agonistas β2 IV e intubación orotraqueal con ventilación artificial.
Bibliografía
Harrison, Principios de medicina interna 20° Edición.
Robbins Y Cotran, Patología estructural y funcional 9° Edición.
Pawlina, Wojciech, Ross Histología, texto y atlas correlación con biología molecular y celular 7° Edición.
William Rojas, Inmunología de Rojas 14° Edición.




No hay comentarios.:
Publicar un comentario